Reportes de Casos
Tratamiento con rituximab en 2 pacientes con lupus eritematoso sistémico pediátrico
Rituximab therapy in two pediatric patients with systemic lupus erythematosus
Tratamiento con rituximab en 2 pacientes con lupus eritematoso sistémico pediátrico
Acta Médica Peruana, vol. 40, núm. 1, pp. 80-84, 2023
Colegio Médico del Perú

Esta obra está bajo una Licencia Creative Commons Atribución-NoComercial 4.0 Internacional.
Recepción: 02 Junio 2022
Aprobación: 15 Marzo 2023
Resumen: Introducción. El LES pediátrico (LESp) representa el 15% de todos los pacientes con LES. La afectación renal y neuropsiquiátrica es más agresivo en el LESp, siendo la afectación de un solo órgano la forma clínica de aparición más común. Formas de presentación como infarto cerebral y serositis son manifestaciones poco frecuentes en el LESp. El tratamiento de un LESp no difiere al de las formas adultas y el arsenal terapéutico es el mismo. El rituximab (RTX) es un agente biológico utilizado a nivel mundial en LES con excelentes resultados, sin embargo, aún no existe consenso sobre su eficacia real en LESp. Objetivos. Presentación de 2 casos de LESp con infarto cerebral y serositis como forma de presentación, que no respondieron a la terapia convencional pero sí a RTX. Métodos. Reporte de caso, con descripción del cuadro clínico, método diagnóstico y forma de tratamiento. Resultados. Primer caso: mujer de 16 años que consulta por cefalea progresiva con crisis tónico-clónica. La tomografía cerebral mostró un infarto cerebral frontoparietal izquierdo. En el examen físico se encontró livedo reticularis en miembros inferiores, dolor articular, caída del cabello y úlceras orales. Las pruebas revelaron anemia normocítica, trombocitopenia, disminución del complemento, 1/320 ANA con patrón homogéneo, 3.200 mg de proteína en muestra de orina de 24 horas y anticuerpos antifosfolipídicos negativos. Se realizó diagnóstico de LESp con compromiso renal, neurológico y hematológico, decidiendo uso de metilprednisolona 1 g EV diario durante 3 días, para luego pasar a ciclofosfamida 1 g EV mensual por 6 meses. Después de 3 meses persisten proteinuria, fatiga y artralgias. Por este motivo, se decidió utilizar rituximab a una dosis de 375 mg / m2 en días 1 y 15 cada 6 meses. Tras 4 infusiones, la proteinuria desapareció, así como las artralgias y malestar general. Actualmente mantiene scores SLEDAI-2K en remisión, con dosis bajas de prednisona. Segundo caso: niño de 10 años, presentó dolor abdominal difuso con distensión asociada de inicio más o menos abrupto. Se agregó cansancio, dificultad para respirar y palpitaciones. Una radiografía simple de abdomen no mostró niveles hidroaéreos, pero la placa torácica demostró derrame pleural bilateral con agrandamiento de la silueta cardíaca. Un ecocardiograma y una ecografía abdominal reveló derrame pericárdico y ascitis respectivamente. Al examen físico se observó palidez general, edema translúcido de miembros inferiores, roce pericárdico y disminución del soplo vesicular en ambas bases pulmonares. Las pruebas de laboratorio mostraron leucopenia, linfopenia, anemia normocítica, reactantes de fase aguda elevados, ANA 1/560, anti-ADN 280 U / mL, complemento disminuido, transaminasas elevadas, urea y creatinina normales. Se diagnosticó LESp y se pulsó con metilprednisolona 30 mg / kg / dosis durante 4 días, para luego pasar a micofenolato 600 mg / m2 diarios. Inicialmente hubo mejoría, pero después de 2 meses reapareció la serositis inicial. Se decidió usar rituximab 375 mg / m2. Después de la segunda infusión la serositis desapareció, normalizándose valores de hemograma, complemento y transaminasas. Actualmente se encuentra en remisión, con dosis bajas de prednisona. Conclusión. Los casos presentados debutaron con infarto cerebral y serositis, mostraron ANA elevados títulos y disminución del complemento. Ambos casos mejoraron con rituximab tras el fracaso a ciclofosfamida y micofenolato. Se obtuvo el consentimiento informado de los padres y los pacientes.
Palabras clave: Lupus Eritematoso Sistémico, Rituximab, Serositis, Infarto Cerebral.
Abstract: Introduction. Pediatric systemic lupus erythematosus (pSLE) represents 15% of all SLE patients. Renal and neuropsychiatric involvement are more aggressive in pSLE, and single organ involvement is the most commonly found clinical form. Conditions such as cerebral infarction and serositis are unusual manifestation of pSLE. Therapy for pSLE is not different from that for the adult forms, and the therapy armamentarium is the same. Rituximab (RTX) is a worldwide used biological for SLE, with excellent results; however, there is still no consensus with respect to is real efficacy in pSLE. Objectives. Presentation of two pSLE cases with cerebral infarction and serositis as main characteristics, who did not respond to conventional therapy, but who did respond to RTX. Methods. Case report, describing the clinical presentation, diagnostic methods, and therapy approach used. Results. First case: This is a sixteen-year-old girl who was brought because of progressing headache and a tonic-clonic crisis. The brain CT scan showed a left frontoparietal cerebral infarction. Physical examination revealed livedo reticularis in both legs, joint pain, hair loss, and mouth ulcers. Laboratory tests revealed normocytic anemia, thrombocytopenia, reduced complement, 1/320 ANA with a homogeneous pattern, 3.200 mg 24-hour proteinuria, and negative anti-phospholipidic antibodies. A pSLE diagnosis was made, with renal, neurologic, and hematologic involvement, so it was decided to use methylprednisolone, 1 gram IV per day for three days, and then switch to cyclophosphamide 1 g IV per month for 6 months. After three months, proteinuria, fatigue, and arthralgia persisted. For this reason, it was decided to administer rituximab, 375 mg/m2 in days 1 and 15, every six months. After four infusions, proteinuria, joint pain and malaise all disappeared. Nowadays this patient maintains SLEDAI-K scores in remission, and she is also receiving low-dose prednisone. Second case: This is a ten-year-old boy, who presented with abrupt diffuse abdominal pain associated with (abdominal) distention. Other manifestations were tiredness, shortness of breath, and palpitations. A plain abdomen X-ray film did not show hydro-aerial levels, but the chest X-ray film showed bilateral pleural effusion, and enlarged cardiac silhouette. Cardiac ultrasonography and abdominal ultrasonography revealed pericardial effusion and ascites, respectively. Findings in physical examination showed pallor translucid edema of the legs, pericardial throbbing, and reduced respiratory sounds in both pulmonary bases. Laboratory tests revealed leukopenia, lymphopenia, normocytic anemia, elevated acute phase reactants, ANA 1/560, anti- DNA 280 U/mL, reduced complement, elevated transaminases, and normal urea and creatinine. pSLE was diagnosed, and therapy instituted was methylprednisolone 30 mg/Kg/dose for 4 days, then it was switched to mycophenolate 600 mg/m2 per day. There was improvement initially, but after two months, serositis reappeared. Then it was decided to start rituximab 375 mg/m2. After the second infusion, serositis disappeared, and CBC, complement, and transaminase values returned to normal. Nowadays the patient is in remission, and he is receiving low-dose prednisone. Conclusión. Both presented cases featured cerebral infarction and serositis. They also showed high ANA titers and reduced complement. Both patients improved their condition with rituximab after failure with cyclophosphamide and mycophenolate. Informed consent from both parents and patients was obtained.
Keywords: Lupus Erythematosus, Systemic, Rituximab, Serositis, Cerebral Infarction.
INTRODUCCIÓN
El lupus eritematoso sistémico con debut en la infancia y juventud (LESp) representa aproximadamente un 15% del total de pacientes con LES. El cuadro clínico del LESp es básicamente el mismo que el patrón adulto, pero con la característica de manifestaciones neuropsiquiátricas y renales más agresivas. Actualmente no se dispone de criterios de clasificación o diagnósticos para LESp, teniendo que optar por los criterios para el adulto. El diagnóstico de un LESp suele ser difícil, sobre todo en sus fases iniciales y por la presencia de múltiples diagnósticos diferenciales.
Si bien es cierto el cuadro clínico es similar al del adulto, en el LESp hay tendencia a la afectación de un solo órgano. A medida que se desarrolla evolutivamente el cuadro los sistemas más afectados son el renal, articular, cutáneo, hematológico, neurológico y cardiorrespiratorio. La forma de debut de un LESp es similar a la del adulto: malestar general, rash malar, úlceras orales, nefritis lúpica y fenómeno de Raynaud. Sin embargo, se han reportado formas de debut poco comunes como infarto cerebral, serositis, sordera e hipertensión pulmonar.
El tratamiento del LESp no difiere a la del adulto, sin embargo, la gravedad de la enfermedad en niños y jóvenes hace obligatorio el uso de altas dosis de corticoides e inmunosupresores. Existen escasos ensayos clínicos que tengan como población diana a niños y jóvenes con LESp, por lo que las recomendaciones terapéuticas existentes se basan en la evidencia presente en adultos. La terapia biológica irrumpió gratamente a finales de los años 90 y así el pronóstico mejoró en el LESp. Rituximab es un anticuerpo monoclonal quimérico que agota linfocitos B CD-20, de esta manera inactiva el incendio autoinmunitario que produce dicha línea celular. Su uso para enfermedades autoinmunes está extendido en todo el mundo, pero aún no hay consenso sobre su real eficacia en LESp, de modo que sigue siendo un punto débil en la actualidad.
OBJETIVOS
Presentamos 2 casos de LESp con forma de debut poco frecuente (infarto cerebral y serositis), que respondieron excelente a rituximab (RTX) ante la falta de respuesta a terapia convencional.
MÉTODOS
Reporte de caso, con descripción de cuadro clínico, método diagnóstico y forma de tratamiento.
RESULTADOS
Primer caso: mujer de 16 años, con historial de cansancio y malestar general desde los 14 años. Acude por emergencia debido a cefalea progresiva, mareos y náuseas, una vez ingresada presenta convulsión tónico clónica con posterior periodo postictal prolongado. La tomografía cerebral (Figura 1) muestra infarto cerebral frontoparietal izquierdo. el examen físico revela livedoreticularis en miembros inferiores, dolor articular periférico inflamatorio sin sinovitis, caída de cabello y úlceras orales. Los análisis dirigidos mostraron anemia normocítica, 120.000 plaquetas, complemento consumido, PCR en 145 mg/dl y título de ANA en 1/320 patrón homogéneo, para complicar el cuadro se obtuvo 3.200 mg de proteínas en la muestra de orina de 24 horas. Los estudios de anticuerpos antifosfolipídicos fueron negativos.
Con estos hallazgos clínicos y laboratoriales se hace diagnóstico certero de LESp con compromiso renal, neurológico y hematológico, decidiendo pulsos de metilprednisolona (MTP) 1 g EV diario por 3 días, luego ciclofosfamida (CFM) 1 g EV mensual. Luego de 3 meses de dicho tratamiento la paciente persiste con proteinurias de 2 g, fatiga y artralgias, además presenta herpes zóster en nalgas. En este contexto se decide cambio a RTX
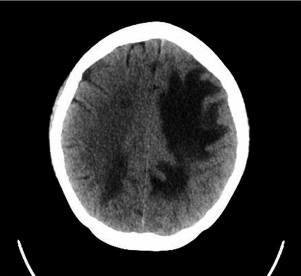
Figura 1.
Primer caso Tomografía cerebral al ingreso por emergencia Se observa área hipodensa que compromete áreas frontal y parietal izquierdos
(375 mg/m2) los días 1 y 15 semestral. Al cabo de 6 meses de tratamiento la proteinuria desapareció, así como las artralgias y el malestar general, el SLEDAI-2K se mantuvo en rangos de remisión y además no volvió a presentar accidentes cerebrovasculares, manteniendo en la actualidad dosis bajas de prednisona.
Segundo caso: varón de 10 años, inició de manera más o menos brusco dolor abdominal difuso con distensión asociada. Cuadro pareció mejorar de manera espontánea, pero se agregó cansancio y dificultad respiratoria, se añadió palpitaciones y dolor precordial. Ingresa a sala de emergencia por cuadro agudo. La radiografía de abdomen de pie no reveló niveles hidroaéreos, pero la radiografía de tórax (Figura 2) mostró derrame pleural bilateral con crecimiento de la silueta cardiaca, una ecocardiografía concluyó en derrame pericárdico. También se constata derrame ascítico por ultrasonografía. En el examen físico saltó a la vista palidez general y edema en miembros inferiores, además frote pericárdico y abolición del murmullo vesicular en ambas bases pulmonares, los estudios de laboratorio mostraron leucopenia con linfopenia, anemia normocítica, reactantes de fase aguda elevados, título de ANA en 1/560 patrón homogéneo, anti-ADN en 280 U/ml, complemento descendido, transaminitis, urea, creatinina, examen de orina y proteinuria en 24 horas en rangos adecuados.
La sospecha diagnóstica de serositis por LESp se confirma y se pulsa con MTP (30 mg/Kg/dosis) durante 4 días, para pasar posteriormente a micofenolato (MMF) en dosis de 600 mg/m2, junto con dosis descendentes de prednisona. El paciente tolera la terapia indicada, pero al cabo de 2 meses aparece nuevamente serositis. Se decide cambiar a terapia biológica con RTX (375 mg/ m2) administrado en los días 1 y 15 cada 6 meses. La respuesta fue excelente: a las 2 semanas de la segunda infusión la distensión abdominal y dificultad disminuyeron drásticamente, así como se mantuvieron normales los niveles de urea y creatinina.
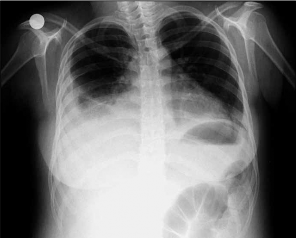
Figura 2.
Segundo caso Se puede observar derrame pleural a predominio derecho con rectificación de los bordes cardiacos Se trataba de una serositis pleuropericárdica
Actualmente el paciente se encuentra en remisión, con dosis bajas de prednisona.
DISCUSIÓN
Actualmente no existe consenso sobre eficacia y seguridad de RTX en población pediátrica con LES. Nuestro reporte llega a la misma conclusión de la mayoría de los reportes similares al nuestro: RTX es seguro y eficaz en niños y adolescentes con LES. Nuestros 2 pacientes lúpicos lograron mejoría notable con RTX (afectación renal y del SNC en el primer caso y serositis en el segundo). La mayoría de reportes de tratamiento con RTX son casos de nefritis lúpica.
Basu y colaboradores publicaron un estudio observacional. Ellos estudiaron a 44 pacientes pediátricos con nefritis lúpica activa, 17 fueron tratados con CYC, 12 con micofenato y 15 con ciclofosfamida como tratamiento de rescate. Todos los pacientes recibieron micofenolato como tratamiento de mantenimiento. Luego de 36 meses se llegaron a las siguientes conclusiones: ningún niño del grupo de RTX tuvo recaídas (contra 17% de micofenolato y 47% de ciclofosfamida), mientras que la remisión completa se logró en 76.5% del grupo RTX, contra 41.7% con micofenolato y 46.7% con ciclofosfamida. Los autores concluyen que RTX es efectivo en niños con LES y recomiendan su uso. [1]
Sawhney y colaboradores ejecutaron un estudio retrospectivo sobre uso, eficacia y seguridad de RTX en una cohorte de pacientes pediátricos con LES. Los resultados arrojaron que RTX se utilizó en 17 de 225 pacientes pediátricos con lupus (7,5%), siendo la indicación más común la enfermedad renal resistente (53 %), además se observó una mejora significativa en todos los dominios estudiados: SLEDAI de 16,25 antes de RTX y disminuyó a 1,43 seis meses después de RTX (valor de p 0,001), además el uso de corticoides se redujo del 100 % antes de RTX al 33% a los 2 años. Este estudio confirma que RTX es muy efectivo en LES infantil y puede usarse de manera segura incluso en un país con una carga muy alta de enfermedades infecciosas. [2]
Trachana et al reportaron su experiencia con RTX en 4 niños con LES y múltiple afectación sistémica. Las dosis de RTX variaron entre 375-500 mg/m2. Ninguno presentó reacción adversa ni infección agregada, 1 niño no logró remisión, los3 restantes lograron inactivar la enfermedad luego de 2 infusiones de RTX. Los autores concluyen que RTX es seguro y eficaz en niños lúpicos, pues mejora SLEDAI y normaliza niveles de complemento. [3]
Reyes y colaboradores realizaron una revisión retrospectiva de la eficacia de RTX en 3 niños con LES refractarios a tratamiento convencional en un hospital central. Todos los niños recibieron 375 mg/m2 de RTX separados 15 días. Todos los niños lograron remisión, pero 2 de ellos se complicaron con infección sistémica, cuadro que resolvió con antibióticos. Concluyen que RTX debe usarse con seguridad por su eficacia en niños con LES. [4]
Tambralli et al realizaron un estudio retrospectivo que incluyó a 50 niños con LES establecido. Se usó RTX en dosis y tiempo estándar. Al cabo de 16 meses de seguimiento promedio, observando remisión, disminución de uso de corticoides y menor tasa de eventos adversos en la mayoría de los niños del estudio. Los autores aconsejan usar RTX como terapia segura en niños con LES. [5]
Mahmud y colaborares publicaron una revisión sistemática sobre eficacia de RTX en niños con LES. Fueron 272 niños lúpicos en un total de 6 estudios prospectivos. La nefritis lúpica fue la indicación más común para uso de RTX. Los autores hallaron que la terapia biológica mejoró LES hematológico, renal y neuropsiquiátrico, además de mejorar actividad de enfermedad, corregir niveles de complemento, anti-ADN y descenso de uso de corticoides. Los autores concluyen que RTX es seguro y con buen perfil en niños lúpicos, por ende, debe usarse como primera elección[6].
En un estudio de Gilbert y colaboradores encontraron una peculiaridad: la mayor parte de reumatólogos preferían RTX para brote lúpico pediátrico, mientras que los nefrólogos se decantaron por ciclofosfamida. Ambas especialidades concluían que ambos agentes eran igual de eficaces para controlar un LES activo [7].
REFERENCIAS BIBLIOGRÁFICAS
1. Basu B, Roy B, Babu BG. Efficacy and safety of rituximab compared to common induction therapies in pediatric active lupus nephritis. Pediatr Nephrol. 2017 Jun; 32(6):1013-21. doi: 10.1007/s00467- 017-3583-x.
2. Sawhney S, Agarwal M. Rituximab use in pediatric systemic lupus erythematosus: Indications, efficacy and safety in an Indian cohort. Lupus. 2021 (11):1829-1836. doi: 10.1177/09612033211034567.
3. Trachana M, Koutsonikoli A, Farmaki E, Printza N, Tzimouli V, Papachristou F. Safety and efficacy of rituximab in refractory pediatric systemic lupus erythematosus nephritis: a single-center experience of Northern Greece. Rheumatol Int. 2013 Mar;33(3):809-13. doi: 10.1007/s00296-011-2239-6.
4. Reyes J, Aguiar F, Brito I. Anti CD20 (Rituximab) therapy in refractory pediatric rheumatic diseases. Acta Reumatol Port. 2016 Jan-Mar; 41(1):45-5. English. PMID: 27115107.
5. Tambralli A, Beukelman T, Cron RQ, Stoll ML. Safety and efficacy of rituximab in childhood-onset systemic lupus erythematosus and other rheumatic diseases. J Rheumatol. 2015 Mar;42(3):541-6. doi: 10.3899/jrheum.140863.
6. Mahmoud I, Jellouli M, Boukhris I, Charfi R, Ben Tekaya A, Saidane O, Ferjani M, Hammi Y, Trabelsi S, Khalfallah N, Tekaya R, Gargah T, Abdelmoula L. Efficacy and Safety of Rituximab in the Management of Pediatric Systemic lupus erythematosus: a systematic review. J Pediatr. 2017 August; 187: 213-219.e2. doi: 10.1016/j.jpeds.2017.05.002.
7. Gilbert M, Goilav B, Hsu JJ, Nietert PJ, Meidan E, Chua A, Ardoin SP, Wenderfer SE, von Scheven E, Ruth NM; Pediatric Nephrology and Rheumatology Collaborative Group, the Childhood Arthritis and Rheumatology Research Alliance, and the American Society for Pediatric Nephrology. Differences in the use of rituximab between pediatric rheumatologists and nephrologists for the treatment of refractory lupus nephritis and renal flare in childhood-onset SLE. Pediatr Rheumatol Online J. 2021; 19 (1): 137. doi: 10.1186/s12969- 021-00627-w.